HIV، ایدز و سلامت دهان و دندان
در این نوشته می خوانید:
نکات مهم
- عفونت با ویروس نقص ایمنی انسانی (HIV) افراد را مستعد برخی مشکلات سلامت دهان و دندان می کند.
- بیماران مبتلا به HIV مثبت می توانند مراقبت های معمول دندانپزشکی را دریافت کنند.
- دریافت و بررسی یک سابقه پزشکی جامع ممکن است به شناسایی بیمارانی کمک کند که ممکن است برای شرایط پزشکی منحصر به فرد خود به طرح درمانی متناسب نیاز داشته باشند.
- دندانپزشکان و تمام کارکنانی که مستقیماً با بیمار تماس دارند باید از تمام اقدامات احتیاطی استاندارد (مانند پوشیدن تجهیزات حفاظت فردی مناسب و ضد عفونی کردن تمام تجهیزات و سطوح بعد از هر بیمار) برای همه بیماران پیروی کنند.
ویروس نقص ایمنی انسانی
عفونت با ویروس نقص ایمنی انسانی (HIV) یک نگرانی مهم بهداشت عمومی در ایالات متحده و در سراسر جهان است. HIV ویروسی است که مسئول سندرم نقص ایمنی اکتسابی (ایدز) است، یک بیماری مزمن که افراد را در معرض خطر بیشتری برای ابتلا به عفونت های فرصت طلب قرار می دهد. عفونت HIV می تواند از طریق تماس با خون انسان آلوده یا سایر مایعات بدن بالقوه عفونی از یک فرد HIV – مثبت (مانند مایع منی، ترشحات واژن یا رکتال، شیر مادر یا سایر مایعات بدن آلوده به خون قابل مشاهده) منتقل شود.
بر اساس داده های نظارت DCD، در سال ۲۰۱۹، بیش از ۶۵ درصد از تشخیص های جدید عفونت HIV در میان افراد بزرگسال و نوجوانان در ایالات متحده به تماس جنسی مرد با مرد نسبت داده شده است. از بقیه تشخیص های عفونت HIV در آن سال، ۵/۲۳ درصد به تماس دگرجنس گرا و ۸/۶ درصد به مصرف مواد تزریقی نسبت داده شدند. تا پایان سال ۲۰۱۹، حدود ۲/۱ میلیون فرد بزرگسال و نوجوان در ایالات متحده با عفونت HIV زندگی می کردند. و بیش از ۳۷ میلیون نفر در سراسر جهان با HIV زندگی می کردند. تخمین زده می شود که از هر هفت فرد آلوده به HIV در ایالات متحده، یک نفر از عفونت خود بی اطلاع است. این یک شکاف مهم در ابتکار عمل برای پایان دادن به اپیدمی HIV/AIDS است، زیرا تقریباً ۸۰ درصد از عفونت های جدید HIV در ایالات متحده توسط افرادی منتقل می شوند که از وضعیت عفونت خود بی اطلاع هستند یا تحت مراقبت منظم قرار نمی گیرند.
HIV سلول های خاصی را در سیستم ایمنی تخریب می کند و افراد آلوده را مستعد ابتلا به عفونت با سایر ارگانیسم ها و سرطان های مرتبط با عفونت می کند. HIV را می توان با درمان پزشکی کنترل کرد، گرچه درمان نمی شود. HIV با گذشت زمان، در غیاب درمان مؤثر، می تواند به سندرم نقص ایمنی اکتسابی (ایدز) تبدیل شود که مشخصه ویژه آن تعداد کم لنفوسیت های CD4+ T (کمتر از ۲۰۰ سلول در میلی متر مکعب) یا یک یا چند عفونت فرصت طلب است.
عفونت HIV معمولاً با یک سندرم رتروویروسی حاد مختصر آغاز می شود که به یک بیماری مزمن تبدیل می شود که طی یک دوره چند ساله به تدریج لنفوسیت های CD4 T را تخلیه می کند که برای حفظ عملکرد مؤثر ایمنی حیاتی هستند. در صورتی که تخلیه تدریجی سلول های CD4 T درمان نشود، می توانند منجر به نقص ایمنی علامت دار و تهدید کننده زندگی شوند. این مرحله آخر عفونت HIV بدون درمان، معروف به ایدز، با میانگین زمان تخمینی حدود ۱۱ سال، طی ماه ها تا سال ها ایجاد می شود.
در حالی که در حال حاضر هیچ درمانی برای HIV وجود ندارد، با درمان و مراقبت پزشکی مؤثر، تکثیر HIV را می توان سرکوب و کنترل کرد. دارویی که برای درمان HIV استفاده می شود، درمان ضد رتروویروسی نامیده می شود. درمان ضد رتروویروسی زمانی که در اوایل دوره پس از آلوده شدن به عفونت شروع شود و هر روز انجام شود، می تواند به طور چشمگیری عمر افراد مبتلا به HIV را افزایش دهد، آنها را سالم نگه دارد و شانس انتقال ویروس را به دیگران کاهش دهد. امروزه، فردی که مبتلا به HIV تشخیص داده می شود، قبل از پیشرفت بیماری تحت درمان قرار می گیرد، و در حال درمان باقی می ماند، می تواند تقریباً به اندازه فردی که HIV ندارد، زنده بماند.

ویروس نقص ایمنی انسانی
تست تشخیصی
تشخیص زود هنگام برای افزایش امید به زندگی در افراد آلوده به HIV و کاهش هزینه های مراقبت و احتمال عفونت های بیشتر بسیار مهم است. ابتلا به عفونت HIV جدید عمدتاً از تماس جنسی یا مصرف مواد مخدر داخل وریدی صورت می گیرد، و تقریباً از هر پنج عفونت HIV جدید در ایالات متحده، چهار مورد توسط افرادی منتقل می شود که نمی دانند به عفونت HIV مبتلا هستند یا تحت مراقبت منظم نیستند.
ضایعات دهانی یکی از اولین و شایع ترین علائم بالینی HIV هستند، و تشخیص ضایعات دهانی ممکن است نشان دهنده پیشرفت بیماری HIV یا افزایش سطح پلاسما HIV-1 RNA باشد. هنوز ناهنجاری های دهانی به تنهایی نشانه عفونت HIV نیستند. عفونت HIV را می توان با آزمایش های سرولوژیکی تشخیص داد که آنتی بادی ها علیه HIV-1 و HIV-2 را شناسایی می کنند و با آزمایش های ویروس شناسی که آنتی ژن های HIV یا اسید ریبونوکلئیک (RNA) را شناسایی می کنند.
آزمایش با یک تست غربالگری حساس، معمولاً ترکیب آنتی ژن – آنتی بادی یا ایمونواسی آنتی بادی آغاز می شود. تست های سرولوژیک که در حال حاضر موجود هستند هم بسیار حساس و هم خاص هستند. آزمایش های سریع اچ آی وی پزشکان را قادر می سازد تا تشخیص اولیه عفونت HIV را در عرض ۳۰ دقیقه انجام دهند. از آنجا که سنجش سریع آنتی بادی کمتر قادر به تشخیص HIV در سه ماه اول پس از قرار گرفتن در معرض HIV است، پس از یک نتیجه منفی از آزمایش سریع آنتی بادی، باید آزمایش بعدی برای تأیید نتایج انجام شود. کیت های تست های خانگی را می توان به صورت آنلاین یا از یک داروخانه تهیه کرد.
گروه ویژه خدمات پیشگیرانه ایالات متحده، غربالگری برای عفونت HIV را در نوجوانان و بزرگسالان ۱۶ تا ۶۵ ساله توصیه می کند، و از سال ۲۰۰۶، مرکز کنترل و پیشگیری از بیماری های ایالات متحده (CDC) توصیه کرده است که همه افراد بین ۱۳ تا ۶۴ سال، حداقل یک بار به عنوان بخشی از مراقبت های روتین سلامت تحت آزمایش HIV قرار بگیرند، در حالی که برای افراد در معرض خطر بالاتر آزمایش ها تکرار شوند (مثلاً سالانه). بسته به مراکز مختلف، ارائه دهندگان مراقبت های سلامت دهان ممکن است مجاز به انجام چنین آزمایشاتی باشند.
کنترل عفونت
HIV یک پاتوژن منتقل شونده از راه خون است و اجتناب از قرار گرفتن در معرض خون و مایعات بدن راه اصلی برای جلوگیری از انتقال HIV در محیط های مراقبت دندانی است. خون بیشترین نسبت ذرات ویروسی عفونی را دارد اما تمام مایعات بدن، ترشحات و دفع به غیر از عرق ممکن است حاوی عوامل عفونی قابل انتقال باشند. طی اقدامات دندانپزشکی، بزاق تمایل به آلوده شدن به خون را دارد و خطر انتقال HIV از بزاق را افزایش می دهد.
اقدامات احتیاطی استاندارد باید در مورد همه بیماران رعایت شوند، خواه مبتلا به HIV تشخیص داده شده باشد یا خیر. هر زمان که احتمال تماس با مایعات بدن، پوست سالم یا غشاء های مخاطی وجود دارد، پرسنل دندانپزشکی باید از اقدامات احتیاطی (مانند دستکش، ماسک و عینک محافظ) استفاده کنند. پس از خروج از محل کار باید تجهیزات حفاظت فردی بیرون آورده شوند، و به خاطر داشته باشید که دستکش ها هرگز نباید دوباره استفاده شوند. گرچه منبع شغلی بیشترین خطر انتقال HIV صدمات پوستی است، خوب است بدانید که پس از قرار گرفتن در معرض سرنگ آلوده به خون آلوده به HIV، میانگین خطر انتقال HIV در هر تماس تقریباً ۳/۰ درصد است. پرسنل مراقبت های سلامت دندانپزشکی با پیروی از اقدامات احتیاطی استاندارد، داشتن کنترل های مهندسی و کنترل های انجام کاری برای همه وسایل تیز، و پیروی از روش های تزریق ایمن، می توانند خطر آسیب های پوستی خود را کاهش دهند. هر گونه تماس مستقیم با مواد بالقوه عفونی تحت عنوان مواجهه ای در نظر گرفته می شود که به ارزیابی بالینی نیاز دارد.
در صورت رخ دادن یک حادثه مواجهه با مواد شناخته شده یا مشکوک به آلوده بودن به HIV، این حادثه باید به یک سرپرست (در صورت وجود) گزارش شود و فردی که در معرض تماس قرار گرفته اسن باید فوراً با پزشک مشورت کند. در ۷۲ ساعت اول قرار گرفتن در معرض خون آلوده، به منظور کمک به جلوگیری از ابتلا به HIV، به عنوان پروفیلاکسی پس از مواجهه (PEP) ممکن است داروهای ضد رتروویروسی تجویز شوند. هر چه PEP زودتر شروع شود، مؤثرتر است.
کنترل عفونت
مراقبت دندانی
در حالی که سابقه پزشکی برای همه بیماران مهم است، این امر بویژه برای افراد آلوده به HIV مهم است، زیرا احتمال دارد که از نظر پزشکی پیچیده باشند. مشاوره با پزشک بیمار برای ارزیابی کامل پزشکی می تواند به ایجاد یک طرح درمان ایمن متناسب با شرایط پزشکی بیمار کمک کند. از آنجا که ممکن است HIV بدون علامت باشد و ممکن است ناشناخته باقی بماند، اقدامات احتیاطی استاندارد برای کنترل عفونت باید برای همه بیماران رعایت شوند.
تظاهرات دهانی HIV
درمان های ضد رتروویروسی شیوع کلی تظاهرات دهانی HIV را کاهش داده اند، اما شرایط دهانی مرتبط با HIV هنوز در ۳۰ تا ۸۰ درصد از افراد آلوده به HIV رخ می دهند. این شرایط دهان و صورت به راحتی با بررسی های کامل حفره دهان قابل تشخیص هستند.
بیماران اطفال
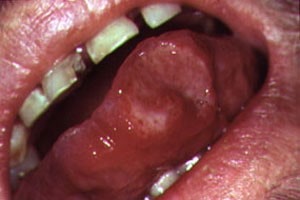
در موارد کودکان آلوده به HIV، ۸/۸ تا ۴/۱۸ درصد دارای تورم غدد بزاقی در یک یا هر دو غدد پاروتید با یا بدون خشکی دهان هستند. علاوه بر این، برخی از عوامل ضد رتروویروسی می توانند برون ده بزاقی را کاهش داده و خطر خشکی دهان را افزایش دهند. در کودکان آلوده به HIV، شایع ترین ضایعه گزارش شده، کاندیدیازیس دهانی است، بویژه انواع التهاب و ترک لب کاذب pseudomembranous، اریتماتوز erythematous، و زاویه ای. کودک آلوده به HIV همچنین بیشتر مستعد ابتلا به عفونت های ویروسی فرصت طلب در مخاط دهان هستند، از جمله هرپس سیمپلکس، تبخال زوستر، اپشتین بار، و ویروس پاپیلومای انسانی. افزایش نرخ عفونت ویروسی همچنین منجر به نرخ بالاتر ضایعات پیش سرطانی مرتبط با عفونت مانند لکوپلاکی مودار دهان، زگیل دهان، یا سرطان دهان می شود.
بیماری های لثه و پریودنتال مرتبط با HIV در کودکان عبارتند از اریتم خطی لثه، استوماتیت نکروز دهنده، و در ۲/۲ تا ۵ درصد از بیماران کودکان، ژنژیویت اولسراتیو نکروز دهنده یا پریودنتیت. علاوه بر این، استفاده طولانی مدت از درمان ضدرتروویروسی بسیار فعال ممکن است با اختلال در تنظیم هموستاز کلسیم، تحلیل استخوان، یا دیابت و دیس لیپیدمی همراه باشد که ممکن است بیماران را مستعد بیماری پریودنتال کند. شیوع پوسیدگی در کودکان مبتلا به HIV در مقایسه با کودکان غیر آلوده بیشتر است، گرچه مانند سایر کودکان مبتلا به بیماری های مزمن است. افزایش شیوع پوسیدگی علاوه بر کاهش آنتی بادی های بزاق، تعداد مطلق لنفوسیت ها و سرعت جریان بزاق، یا رژیم غذایی سرشار از ساکارز یا کربوهیدرات های مورد نیاز برای پیشگیری یا درمان کمبود کالری، ممکن است ناشی از عوامل خطر سنتی باشد.
بیماران بزرگسال
۳۰ تا ۸۰ درصد از افراد بزرگسال آلوده به HIV، ناهنجاری های دهانی مرتبط با HIV را نشان می دهند. همانند کودکان، خشکی دهان شایع است و در ۴۰% از بیماران HIV مثبت رخ می دهد. اینها شامل کاندیدیازیس (بویژه التهاب و ترک لب زاویه ای، کاندیدیاز اریتماتوز و کاندیدیازیس کاذب غشایی)، بزرگ شدن غدد بزاقی، کریپتوکوکوز، کریپتوسپوریدیوز و هیستوپلاسموز هستند. عفونت های ویروسی فرصت طلب ممکن است بیماران را مستعد شرایط دیگر کنند: ویروس پاپیلومای انسانی ممکن است به کندیلومات، زگیل یا سرطان منجر شود؛ ویروس اپشتین بار می تواند منجر به لکوپلاکی مودار دهان شود؛ ویروس هرپس انسانی ممکن است به سارکوم کاپوزی تبدیل شود؛ سیتومگالوویروس ممکن است منجر به زخم دهانی سیتومگالوویروس شود. عفونت هرپس ویروس همچنین ممکن است باعث شود بیماری های پریودنتال نکروز دهنده بیشتر بروز یابند و سریع تر پیشرفت کنند. التهاب لثه اولسراتیو (زخمی) نکروز دهنده یا پریودنتیت در حدود ۲ تا ۶ درصد از افراد بزرگسال HIV مثبت رخ می دهد و پریودنتیت معمولی در ۳۰ درصد از افراد بزرگسال HIV مثبت مشاهده می شود. ترکیب بیماری پریودنتال، کاهش جریان بزاق و آنتی بادی ها احتمال پوسیدگی های دندانی را افزایش می دهند.
تظاهرات دهانی HIV
مدیریت بیماران دندانپزشکی مبتلا به HIV
در ارزیابی اولیه بیمار HIV مثبت باید یک معاینه جامع بافت نرم داخل دهانی، پریودنتال و بافت سخت انجام شود. دندانپزشکان باید به طور مداوم سلامت دندان و دهان را برای پیشرفت بیماری تحت نظر داشته باشند. در صورت وجود هر گونه تظاهرات دهانی HIV،، اولویت اول تسکین درد و درمان عفونت است. دندانپزشکان برای کمک به پیشگیری از بیماری بیشتر، می توانند در مورد عوامل خطر قابل تغییر، مانند استفاده از تنباکو، الکل، یا سایر داروهایی که ممکن است خطر ناهنجاری ها یا عوارض دهانی را افزایش دهند، مشاوره ارائه دهند و همچنین برای اجرای روتین های بهداشت دهان با بیمار همکاری کنند. برای بیماران HIV مثبت که بیشتر مستعد ابتلا به بیماری های دهان و دندان هستند، پیشگیری اهمیت بیشتری دارد.
همه مطب های دندانپزشکی باید بتوانند مراقبت های معمول دندانپزشکی را برای بیماران بزرگسال یا کودکان HIV مثبت ارائه دهند. تقریباً همه بیماران مبتلا به HIV می توانند مراقبت های و فرایندهای معمول دندانپزشکی، از جمله جراحی دهان را تحمل کنند. با این حال، طراحی درمان دندانپزشکی باید به صورت شخصی و در کنار مشاوره با بیمار و پزشک او در صورت لزوم انجام شود. درمان های HIV و ضد رتروویروسی ممکن است با خونریزی غیر طبیعی، عدم تحمل گلوکز یا افزایش چربی خون همراه باشند که ممکن است از طریق مشورت با بیمار و پزشک او شناسایی شوند. سایر شرایطی که ممکن است به تغییر درمان دندانپزشکی نیاز داشته باشد، کاهش تعداد پلاکت کمتر از ۶۰۰۰۰ سلول در میلی لیتر است که ممکن است بر لخته شدن اثر بگذارد، یا تعداد نوتروفیل های گلبول سفید کمتر از ۵۰۰ سلول در میلی لیتر، که ممکن است به پروفیلاکسی آنتی بیوتیکی نیاز داشته باشد. با این حال، مصرف آنتی بیوتیک ممکن است بیماران را مستعد واکنش های نامطلوب دارویی، سوپر عفونت و میکروارگانیسم های مقاوم به دارو کند، بنابراین آنتی بیوتیک ها باید با احتیاط مصرف شوند، نه به طور معمول.
در شرایط خاص، ممکن است مناسب باشد با پزشک بیمار مشورت کنید تا مشخص شود که آیا یافته های آزمایشگاهی غیر طبیعی اخیر (مثلاً تعداد پلاکت پایین) وجود دارد که ممکن است به اصلاح درمان دندانپزشکی یا ارائه روش های تهاجمی در بیمارستان نیاز داشته باشد.
دلایل نیاز به کشیدن دندان و سایر روش های جراحی دهان برای بیماران HIV مثبت مانند سایر بیماران یکسان است. جرم گیری قبل از جراحی ممکن است برای کمک به کاهش خطر عوارض بعد از جراحی انجام شود. تمام اقدامات باید به گونه ای انجام شوند که خونریزی را به حداقل برسانند و از وارد کردن پاتوژن های دهانی به سطوح عمیق تر فاسیال و فضاهای دهان جلوگیری شود.




پاسخ دهید
میخواهید به بحث بپیوندید؟مشارکت رایگان.